Schwer erkrankte COVID19-Patient*innen werden auf Intensivstationen behandelt. Dort bestehen strenge Hygienevorschriften und Besuche sind meist nur in Ausnahmefällen zugelassen (Kluge et al., 2020)**.
Patient*innen und Angehörigen brauchen daher Unterstützung, damit sie miteinander trotz des Besuchsverbotes in Kontakt bleiben können (Kluge et al., 2021)**.
Wie können Sie Kontakt halten?
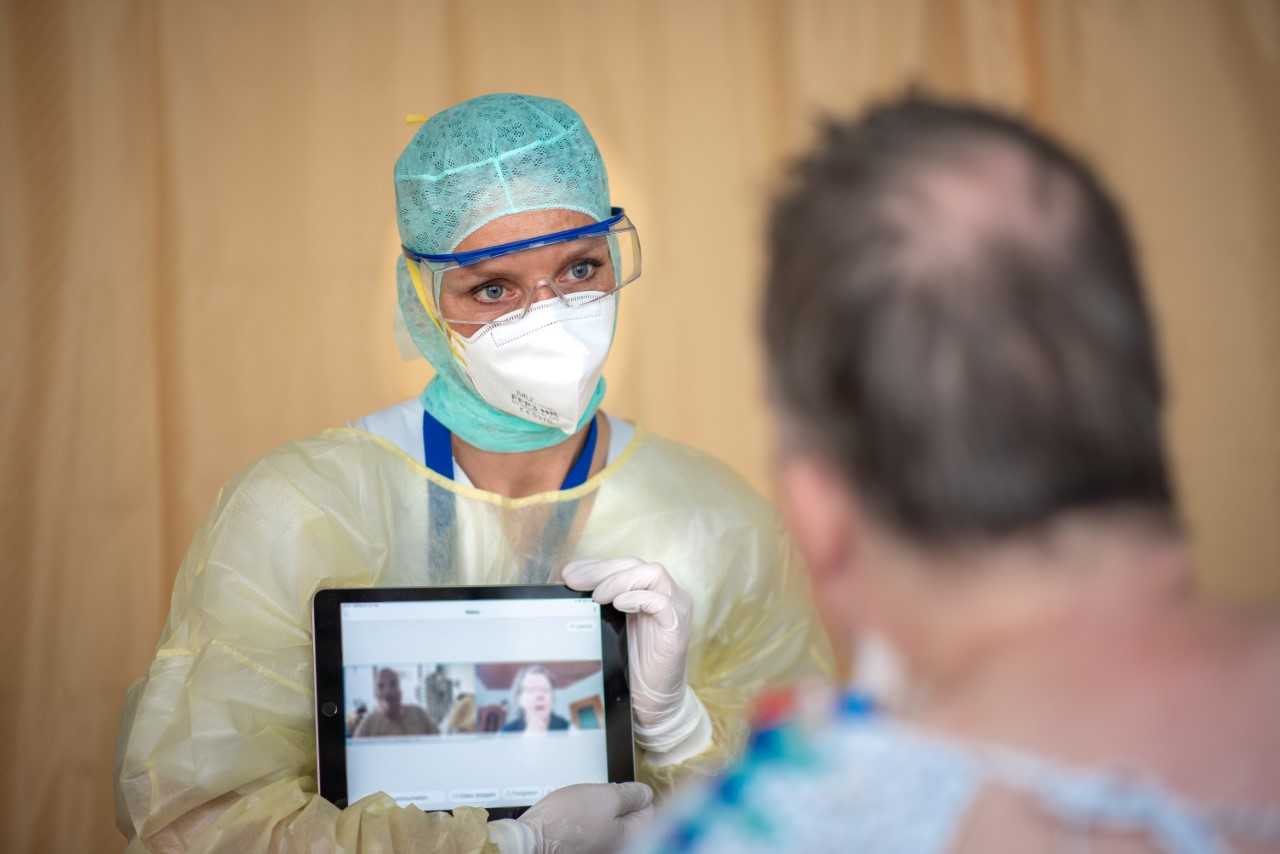
Obwohl sich ein realer Besuch nicht ersetzen lässt, bestehen durch Smartphones Möglichkeiten dennoch Nähe herzustellen (+). Ob über das eigene Smartphone des Patienten/ der Patientin oder unterstützt durch ein Smartphone oder Tablet der Intensivstation können Angehörige den Patient*innen Bilder, Sprachnachrichten und auch Musik senden. Auf diese Weise können mehrere Angehörige mit den Patient*innen in Kontakt stehen. Videotelefonate ermöglichen es einen Eindruck von der Intensivstation und dem aktuellen Befinden der Patient*innen zu erhalten. Es ist mit der jeweiligen Klinik zu klären, ob die Erlaubnis für Videotelefonate auch erteilt wird, wenn Patient*innen selbst durch Medikamente bedingt tief schlafen, also sediert sind.
Zusätzlich zu den Videotelefonaten können den Patient*innen Sprachnachrichten, Bilder (digital oder per Post) und auch Musik gesendet werden. Dabei können die Stimmen der Angehörigen in bestimmten Situationen besonders unterstützen und z.B. zur Beruhigung bei unruhigen Patient*innen beitragen (Waszynski et al. 2018, **) oder Patient*innen helfen, ein Verständnis der Situation, also Realitätsorientierung, zu erlangen (Munro et al., 2017, **). Bei allen Kontakten ist es sinnvoll positive Formulierungen zu wählen (Hansen & Zech, 2019, **). Das Führen eines Intensivtagebuches (siehe auch auf unserer Webseite) kann für Angehörige und Patient*innen hilfreich sein. Angehörige sind ein wichtiger und wirksamer Teil der Behandlung der Patient*innen. Besonders im Langzeitverlauf, da sie das soziale Netz bilden, das Patient*innen auf ihrem Genesungsweg unterstützt (AWMF, 2019 **).
Zusatzinformationen
Autor*innen: Dr. Teresa-Maria Deffner, Psychologin, Klinik für Anästhesiologie und Intensivmedizin, Universitätsklinikum Jena, Deutschland
Redaktion: Mag. Dr. Magdalena Hoffmann, MSc, MBA
Datum: 26.06.2021
Version: 1.0
Copyright-Vermerk für Fotos: Dr. Teresa-Maria Deffner
Weiterführende Literatur:
AWMF (2019). S2k-Leitlinie Diagnostik und Behandlung von akuten Folgen psychischer Traumatisierung. AWMF Register Nr. 051/027. Abgerufen von: https://www.awmf.org/leitlinien/detail/ll/051-027.html am 01.03.2021 Hansen E, Zech N. Nocebo Effects and Negative Suggestions in Daily Clinical Practice - Forms, Impact and Approaches to Avoid Them. Front Pharmacol. 2019 Feb 13;10:77. doi: 10.3389/fphar.2019.00077. PMID: 30814949; PMCID: PMC6381056. Kluge S, Janssens U, Welte T, Weber-Carstens S, Marx G, Karagiannidis C. Empfehlungen zur intensivmedizinischen Therapie von Patienten mit COVID-19 [Recommendations for critically ill patients with COVID-19]. Med Klin Intensivmed Notfmed. 2020 Apr;115(3):175-177. German. doi: 10.1007/s00063-020-00674-3. PMID: 32166350; PMCID: PMC7080004. Kluge S et al., S3-Leitlinie – Empfehlungen zur stationären Therapie von Patienten mit COVID-19. AWMF Register-Nr. 113/001. Abgerufen von: https://www.awmf.org/leitlinien/detail/ll/113-001.html am 01.03.2021 Munro CL, Cairns P, Ji M, Calero K, Anderson WM, Liang Z. Delirium prevention in critically ill adults through an automated reorientation intervention - A pilot randomized controlled trial. Heart Lung. 2017 Jul-Aug;46(4):234-238. doi: 10.1016/j.hrtlng.2017.05.002. Epub 2017 Jun 9. PMID: 28606450. Waszynski CM, Milner KA, Staff I, Molony SL. Using simulated family presence to decrease agitation in older hospitalized delirious patients: A randomized controlled trial. Int J Nurs Stud. 2018 Jan;77:154-161. doi: 10.1016/j.ijnurstu.2017.09.018. Epub 2017 Oct 7. PMID: 29100197.